こんにちは、eURO2023です!
久しぶりに、泌尿器科ネタを書きます。
今回は、外来に受診される方が非常に多い、「血尿(けつにょう)」についてお話しします!
トイレで赤い尿が出ると、誰でも驚き、不安になるものです。また、会社の健康診断などで「尿潜血陽性」と書かれていて、ドキッとした経験がある方もいらっしゃるかもしれません。
今回は、最新の医学的知見(アメリカ泌尿器科学会の2025年ガイドラインなど)を交えながら、血尿に対する正しい知識と、私たちがどのように検査を進めているかについて、わかりやすく解説します。
血尿のタイプ
血尿には2つのタイプがあります
医学的に、血尿は大きく2種類に分けられます。
① 肉眼的血尿(にくがんてきけつにょう)

自分でトイレを見た時に、「赤い」「茶色っぽい」とわかる状態です。 これは、体からの重要なサインであることが多く、特に高齢の方や喫煙される方の場合、膀胱がんなどの病気が隠れている可能性があります。ためらわずに早めの受診が必要です!
② 顕微鏡的血尿(けんびきょうてきけつにょう)

ご自身では尿の色は普通に見えますが、健康診断などの尿検査(尿試験紙を用いた方法、もしくは顕微鏡検査)で「赤血球が混じっている」と判定される状態です。
実はこれ、非常にありふれた所見です。
検診を受ける成人の2.4%〜31.1%に見つかると言われており、その多くは、精密検査をしても異常がみつからなかったり、重い病気ではなかったりします(1)。
2. 血尿の原因は?(がんの可能性はどれくらい?)
「血尿=がん」と直結して考えてしまい、心配される患者さんがいらっしゃいますが、原因は多岐にわたります。
- 良性の原因(多い): 膀胱炎(細菌感染)、尿路結石、前立腺肥大症など
- 内科的な原因: 腎臓そのものの病気(腎炎など)
- 悪性の原因: 膀胱がん、腎がん、腎盂尿管がんなど
実際、顕微鏡的血尿がある成人のうち、がんが見つかる確率は全体で見ると約2-4%程度と言われています(1)。つまり、97%の方はがんではありません。 しかし、逆に言うと「3%の方にはがんが見つかる」ため、「誰に詳しい検査が必要か」を見極めることが重要になります。
3. 最新の検査方針:リスクに応じた「個別化」
昔は「血尿があれば全員に同じ検査(CTや膀胱鏡)をする」という考え方もありましたが、最近では過剰な検査を避ける必要性が叫ばれています。
AUA2025ガイドラインでは、患者さんの負担を減らすため、「リスク分類」を行い、その人に本当に必要な検査を提案しています。
リスクを決める主な要素
私たちは以下の項目などを総合して、患者さんのリスクを「低・中・高」に分類します(2)。
- 年齢: 高齢になるほどリスクが上がります。
- 喫煙歴: タバコは膀胱がんの最大のリスク因子です!
- 血尿の程度: 赤血球の数が多いほど(血尿の程度が強いほど)リスクが高まります。
- 性別: 男性の方がややリスクが高い傾向にあります。
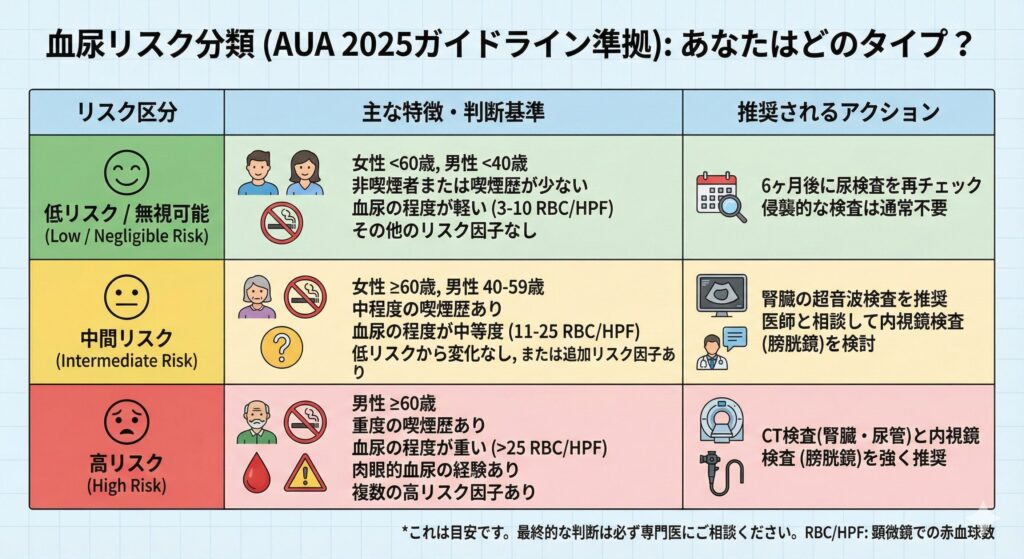
リスク別の対応イメージ
- 低リスク(若い方、タバコを吸わない方、血尿の程度が軽い方など): いきなり痛い検査はしません。半年後に尿検査を再検するなど、経過観察をすることが推奨されています。
- 中〜高リスク(高齢者、男性、ヘビースモーカーなど): 超音波検査(エコー)や、場合によっては膀胱鏡(内視鏡)、CT検査などを組み合わせて、しっかり調べます。
これにより、「必要な人には徹底的に、リスクの低い人には負担を少なく」というメリハリのある診療が可能となりました。
4. よくある疑問・特別なケース
Q. 「血液サラサラの薬」を飲んでいるから血尿が出ただけですよね?
A. これは注意が必要です。 抗凝固薬・抗血小板薬(血液をサラサラにする薬)を飲んでいる患者さんで、「薬のせいだろう」と自己判断するのは危険です。
実は、抗凝固薬や抗血小板薬を飲んでいる方は、隠れていた病気(がんなど)からの出血が止まりにくくなり、結果として病気が見つかるきっかけになることがあります(4)。
薬を飲んでいるからこそ、一度しっかり調べることをお勧めします。
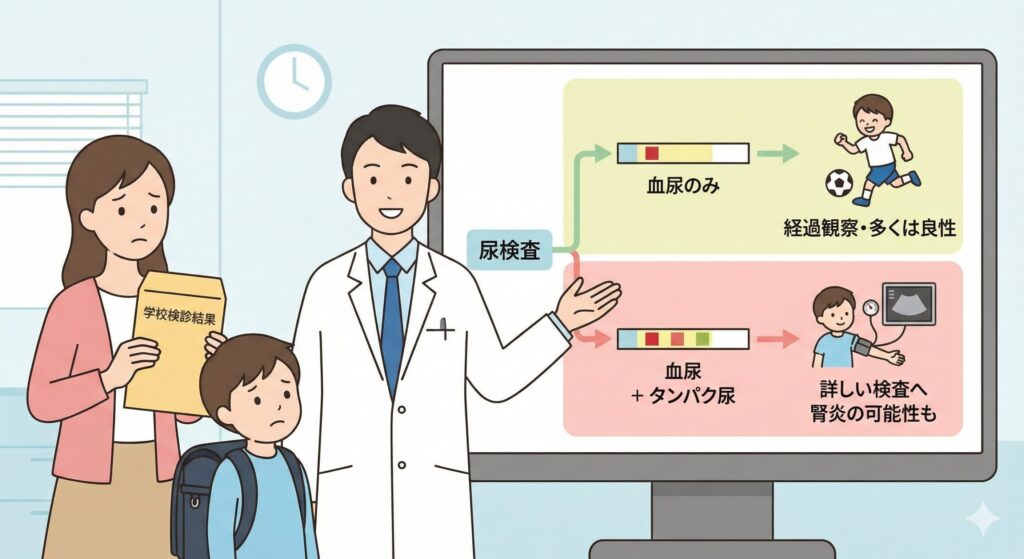
Q. 学校検診で「尿に血が混じっている」と言われました。どうすればいい?
A. 慌てなくて大丈夫ですが、「タンパク尿」の有無が重要なカギになります。
日本では学校検診で尿検査が行われるため、無症状のお子さんの血尿が見つかることがよくあります。この場合、大人のように「がん」を心配する必要はほとんどありません。 代わりに、私たちは以下のポイントに注目して診察します。
こどもの血尿
1. 血尿だけ? タンパク尿も一緒?
- 血尿のみ(無症候性血尿): 多くは良性です。「良性家族性血尿(薄基底膜病)」や、後述する「ナットクラッカー現象」などが考えられます。腎機能に悪影響を及ぼすことは稀で、定期的な経過観察だけで済むことがほとんどです。
- 血尿 + タンパク尿:こちらは少し詳しく調べる必要があります。「慢性糸球体腎炎(特にIgA腎症)」などの腎臓の病気が隠れている可能性があるからです。日本の学校検診システムは、実はこの「IgA腎症」を早期に発見し、腎不全を防ぐために非常に優秀な役割を果たしています(5)。
2. 痩せ型のこどもに多い「ナットクラッカー現象」
左側の腎臓の静脈が、大動脈などの血管に挟まれてうっ血し、血尿が出る現象です。成長とともに体型が変わると自然に治ることが多く、基本的に治療は不要です(6)。
3. 風邪の後の「コーラ色の尿」
喉の痛み(扁桃炎)などの後に、目で見てわかる茶色い尿(コーラ色)が出ることがあります。これは「溶連菌感染後急性糸球体腎炎」や「IgA腎症」の急性増悪のサインかもしれません(7)。この場合は、早めに小児科や泌尿器科、腎臓内科を受診してください。
【まとめ】 学校検診で指摘されたら、まずは泌尿器科やかかりつけ医で「再検査」を受けましょう。「一過性のもの」か、「経過観察が必要なもの」か、「精密検査(腎臓内科への紹介)が必要なもの」かを判断して、次の方針を立てることができます。
Q. もう歳やから、痛い検査はいや。放っておいてもよい?
A. 「がんの治療」をするかどうかは別として、一度はご相談ください。
ご高齢の方から「もう歳だから、そっとしておいてほしい」とお願いされることはよくあります。確かに、体に負担のかかる手術や検査を無理に行うことが、必ずしも正解とは限りません。
しかし肉眼的血尿がある場合、それでも泌尿器科医として「一度は見せてほしい」とお願いするのには、いくつか客観的な理由があります。
もちろん、先ほども述べた通り、高齢になるほど「がんのリスク」は上がります。しかし受診を促す理由は「がんを探すため」だけではありません。
高齢者の血尿
1. 「膀胱タンポナーデ」の予防
肉眼的血尿で最も困るのは、血が固まって「血の塊(凝血塊)」ができ、それが尿の通り道を塞いでしまうことです。こうなると、おしっこが出せなくなり、七転八倒するほどの苦痛(膀胱タンポナーデ)に襲われます。 この場合は緊急で受診していただく必要があります。
通常は血尿のみで緊急受診される必要はないのですが、肉眼的血尿があったら近いうちに泌尿器科を受診してください。場合によっては膀胱鏡などの検査も必要となりますが、膀胱タンポナーデほどの苦痛はまずありません。出血をコントロールし、痛い思いをせずに過ごせるようにすることが重要です。
2. 薬の調整だけで止まることも多い
高齢の方の血尿は、血液サラサラの薬(抗凝固薬など)が効きすぎていることが原因や誘因となっているケースもあります。 この場合、内科の先生と相談して薬の量を調整したり、一時的に休んだりするだけで、血尿が止まることも珍しくありません。これは侵襲的な検査をしなくても判断できることです。
3. 全身のバランスを見るきっかけに
最近の研究(2025年の報告)では、超高齢者(90歳以上)における肉眼的血尿は、単なる膀胱のトラブルだけでなく、脱水や全身の体力低下などが背景にある場合が多いことが示唆されています。 つまり、血尿は「体のバランスが崩れている」というサインかもしれません(8)。
泌尿器科的な処置が必要か、それとも点滴や水分摂取の指導だけで良いのか、客観的に判断するためにも泌尿器科への受診をおすすめします。
【まとめ】 「受診=痛い検査」ではありません。 「痛い思いをしないように管理する」ため、そして「今の薬や体調が合っているか確認する」ために、一度泌尿器科を受診してください。ただ、血尿はあってもおしっこがしっかりと出ているのであれば、緊急の受診(救急外来への受診)は不要のことが多いです。

5. まとめ:怖がりすぎず、放置せず
血尿が出たからといって、すぐに「命に関わる病気だ」とパニックになる必要はありません。しかし、「放っておいて良い」ものでもありません。
- 目で見て赤い尿が出た: 早めに泌尿器科を受診してください。
- 健診で血尿を指摘された: 健診結果を持って受診してください。リスクに応じた適切な検査計画を立てましょう。
気になる症状がある方は、お近くの泌尿器科専門医にご相談ください。
参考にした論文・HP
- Smith AK. Editorial Comment on “Hematuria Cancer Risk Score in Combination With Oncuria-Detect for Patients Undergoing Evaluation for Hematuria”. Urology. 2025
- Barocas DA et al. Updates to Microhematuria: AUA/SUFU Guideline (2025). J Urol. 2025;213(5):547-557.
- Barocas DA et al. Microhematuria: AUA/SUFU Guideline. J Urol. 2020;204(4):778-786.
- Yang Y et al. Gross haematuria in the era of anticoagulant therapy – Implications on treatment and diagnostic approaches in a large emergency department patient population. BJUI Compass. 2025;6(10):e70099.
- Imai N et al. The effect of school urinary screening on the prognosis of IgA nephropathy. Kidney Int Rep. 2019;4(10):1495-1504.
- Gulleroglu K et al. Nutcracker syndrome. World J Nephrol. 2014;3(4):277-281
- Mohamed Hassanein et al. Infection-Related Glomerulonephritis. https://www.ncbi.nlm.nih.gov/sites/books/NBK538255/
- Banner A et al. Gross hematuria in nonagenarians admitted to a urological ward: prevalence, predictors, and outcomes. World J Urol. 2025;43:615.




コメント